Accueil > Traitements Recherche > VIH : LE CŒUR À L’OUVRAGE
 VIH : LE CŒUR À L’OUVRAGE
VIH : LE CŒUR À L’OUVRAGE
mercredi 30 octobre 2013
Cœur : fonctionnement et dysfonctionnements
Le cœur est l’organe central qui assure la circulation sanguine. Le muscle cardiaque se contracte et se décontracte à la manière d’une pompe, propulsant le sang dans le système sanguin : artères, artérioles, capillaires pour l’aller, et veinules et veines pour le retour vers le cœur.
Les battements du cœur constituent un rythme cardiaque. Ce rythme est contrôlé par des signaux électriques qui se propagent dans le tissu cardiaque. Il se décompose en la contraction des oreillettes, la contraction des ventricules, puis le relâchement des muscles cardiaques. Ces trois étapes constituent une révolution cardiaque à l’issue de laquelle, le sang est expulsé dans les artères.
La propulsion du sang dans les artères implique une pression sur la paroi des vaisseaux, la pression artérielle. Elle se décompose en 2 mesures de pression exprimées en cmHg (centimètres de mercure, une unité de pression) qui représentent la tension appliquée par le sang sur la paroi des artères : la pression systolique (la première, correspondant à la contraction cardiaque) et la pression diastolique (la seconde, correspondant à la relaxation du muscle cardiaque) ; par exemple : 12/8
Hypertension artérielle : on parle d’hypertension artérielle lorsque la pression du sang est trop élevée en permanence au niveau des artères (à partir de 14/9). Ceci peut provoquer des lésions au niveau des vaisseaux sanguins, la fatigue du muscle cardiaque à long terme (insuffisance cardiaque), ou favoriser l’apparition d’insuffisances rénales.
Tachycardie : un cœur en bonne santé effectue environ 60 battements par minute au repos. Lorsque le rythme cardiaque dépasse 100 à 110 battements par minute, on parle de tachycardie. Il s’agit d’un rythme cardiaque anormalement élevé. Une tachycardie favorise les risques d’accident vasculaire cérébral ou d’arrêt cardiaque.
Vous pouvez évaluer votre rythme cardiaque en prenant votre pouls. Pour cela, il vous suffit de presser une artère contre un os (généralement au niveau du poignet ou de la gorge).
Athérosclérose : l’athérosclérose se définit par l’accumulation d’un dépôt (accumulant graisses, sang, tissu fibreux, dépôt calcaire) sur la paroi interne d’une artère. On appelle ce dépôt athérome (« bouillie » en grec ancien), d’où le nom de cette affliction. Ce dépôt en augmentant ou en se délitant peut obstruer l’artère et interrompre le passage du sang, provoquant infarctus du myocarde, accident vasculaire cérébral, embolie, thrombose, etc…
Mais pourquoi les personnes vivant avec le VIH seraient-elles plus concernées ?
Essentiellement pour trois raisons : d’une part, on observe une fréquence plus élevée de facteurs de risques classiques chez les personnes vivant avec le VIH par rapport à la population générale (tabagisme, éthylisme, toxicomanie, etc) qui augmentent le risque d’infarctus du myocarde ; d’autre part, l’exposition prolongée à certains antirétroviraux augmente le risque de cardiopathies ; enfin, les effets propres de l’infection par le VIH accentuent ce risque.
Les bourreaux du cœur
On appelle facteur de risque un état physiologique, une pathologie ou une habitude de vie corrélée à une incidence accrue d’une maladie cardio-vasculaire : l’âge, le sexe, l’hypertension artérielle, le tabagisme, la dyslipidémie [1], l’obésité, etc. Un petit tour dans le monde des facteurs de risque et de la prévention des maladies cardio-vasculaires s’impose !
L’âge : nous n’y échapperons pas : le risque de maladies cardio-vasculaires augmente avec l’âge. C’est pourquoi il faut éviter de cumuler les autres facteurs de risque (cf. ce qui suit) le plus tôt possible.
Il a été relevé que les évènements cardiovasculaires arrivaient jusqu’à 10 ans plus tôt (en moyenne) chez les personnes vivant avec le VIH que dans la population générale. On explique cela par le processus de « vieillissement accéléré » observé chez les séropositifVEs , d’où l’intérêt encore plus grand de prévenir ces risques le plus tôt possible.
Les cœurs gras : on n’invente pas l’eau tiède quand on dit qu’une alimentation trop riche en graisses est mauvaise pour la santé. Il est bien connu que le cholestérol (indispensable au bon fonctionnement de l’organisme) en trop grande quantité dans le sang peut s’accumuler sur la paroi des artères par exemple : c’est donc un important facteur de risque d’athérosclérose.
Le cholestérol est un lipide synthétisé par l’organisme. Ce que l’on désigne par « bon » ou « mauvais » cholestérol, ce sont les protéines qui le transportent : HDL (lipoprotéine de Haute Densité, ou bon cholestérol) et LDL (Lipoprotéine de Faible (low) Densité, ou mauvais cholestérol). Les HDL (bon cholestérol) transportent le cholestérol des cellules vers le foie pour qu’il soit éliminé par la bile. Les LDL (mauvais cholestérol) accompagnent le cholestérol du foie vers les cellules et ont tendance à se déposer sur la paroi des artères, particulièrement au niveau du cœur, du cerveau et des jambes et donc représentent des risques d’athérosclérose, d’infarctus du myocarde, d’accident vasculaire cérébral et d’artérite des membres inférieurs.
Un taux de cholestérol sain dans le sang est inférieur à 5mmol/l ou 2g/l pour le cholestérol total et inférieur à 3mmol/l ou 1,15g/l pour le mauvais cholestérol. Vous pouvez demander un bilan lipidique complet à votre médecin.
Pour diminuer son taux de cholestérol, il n’y a pas de secret : une alimentation équilibrée - c’est-à-dire manger de tout mais modérément - et une activité physique régulière. Privilégiez par exemple les viandes maigres ou les poissons, même gras tels que le saumon, le lait demi-écrémé et les produits laitiers allégés. Les fruits et légumes sont riches en antioxydants qui limitent l’oxydation du cholestérol et donc la formation d’athéromes.
Évitez cependant de consommer trop de graisses saturées, reconnaissables par exemple par leur état solide à température ambiante (des images de poêles refroidies après y avoir fait griller des steaks hachés viennent à l’esprit).
Le sexe : il est souvent avancé que les hommes présentent un risque plus important de développer une cardiopathie que les femmes. Or, 54% des décès dus à une maladie cardiovasculaire sont des décès féminins. Cela en fait la première cause de mortalité chez les femmes en France (8 fois plus que le cancer du sein). Pourtant, les œstrogènes, sécrétés en plus grande quantité chez les femmes, procurent à ces dernières un effet « protecteur » contre les maladies cardio-vasculaires. Mais cette protection a ses limites :
la ménopause est définie par l’arrêt des règles. Mais ce processus physiologique s’accompagne entre autres d’une baisse notable d’hormones (notamment des œstrogènes) secrétées par les ovaires.
Or, les œstrogènes ont un effet bénéfique sur la régulation du cholestérol par exemple. C’est pourquoi on observe un risque accru de cardiopathie chez les femmes dès la préménopause ;
le mode de vie a lui aussi ses conséquences. Aujourd’hui, les femmes peuvent « jouir » des mêmes facteurs de risque que les hommes (tabac, alcool, stress, alimentation déséquilibrée, précarité, etc) et ne s’en privent pas... Cela affaiblit la protection par l’œstrogène. C’est pourquoi il faut rester vigilante avant, pendant et après la ménopause. Pour les femmes trans, les œstrogènes exogènes ont également un effet bénéfique, qui peut-être rapidement mis à mal par le tabac, l’alcool...
Fumer : un tabac pour le coeur
On connaît bien les cancers liés à la consommation de tabac mais on connaît moins bien ses effets sur le système cardio-vasculaire. Ce point est d’autant plus important pour nous puisqu’il a été montré que les personnes vivant avec le VIH étaient plus souvent fumeuses (1/2 contre 1/3 dans la population générale).
En effet, l’oxyde de carbone (résultant de la combustion de la cigarette) remplace l’oxygène dans le transport sanguin et favorise la formation d’arthéromes. La nicotine, elle, augmente la pression artérielle et accentue le risque de formation de caillots sanguins.
Si vous voulez arrêter de fumer, il existe plusieurs dispositifs. Parlez-en avec votre médecin. Soyez cependant prudentE : certaines molécules d’aide au sevrage tabagique présentent des contre-indications en raison des interactions possibles avec les antirétroviraux, des études sont actuellement en cours pour évaluer ce risque (Inter-ACTIV ANRS 144). Il n’y a cependant pas de contre-indication pour les substituts nicotiniques (patchs, gommes, comprimés, etc).
Surtout ne pas manger trop sucré
Un petit rappel s’impose : le diabète est un trouble de régulation de la glycémie, concentration en glucose dans le sang. Le glucose est le sucre qui sert de source d’énergie à notre organisme, mais sa concentration sanguine doit être régulée : trop élevée elle devient dangereuse.
L’hormone qui permet de réguler la quantité de sucre dans notre sang est l’insuline (une petite protéine), elle est secrétée par le pancréas. Quand on mange, notre organisme absorbe du glucose qui passe par le sang. Cet événement est détecté par le pancréas qui se met alors à produire et à secréter de l’insuline. Le message que porte l’insuline est clair : ce glucose doit être stocké dans les muscles et dans le foie, il y en a trop dans le sang. De façon concrète, l’insuline est reconnue par des récepteurs (ce sont aussi des protéines) à la surface des cellules qui sont capables de traduire ce message.
Les cellules musculaires et hépatiques vont alors stocker l’excès de glucose.
On peut distinguer deux grands types de diabète :
le diabète de type 1 : détecté le plus souvent chez l’enfant, l’adolescent ou le jeune adulte. C’est une maladie auto-immune dans laquelle le corps détruit peu à peu les cellules qui produisent l’insuline. Pas d’insuline, pas de régulation de la glycémie ;
le diabète de type 2 : est diagnostiqué le plus souvent chez les personnes âgées de plus de 40 ans, en surpoids, génétiquement prédisposées, parfois précédé d’un diabète gestationnel (qui peut arriver pendant la grossesse) chez les femmes. Ce type de diabète se caractérise soit par une quantité insuffisante d’insuline produite par rapport à la glycémie, soit, et c’est ce point qui va nous intéresser plus particulièrement, par une insensibilisation des récepteurs cellulaires à l’insuline : on parle alors d’insulino-résistance. Pour faire plus simple : soit il n’y a pas de messager, soit le destinataire ne peut plus lire le message. Le résultat est le même : une hyperglycémie.
L’insulino-résistance nous interpelle ici car il est bien connu qu’il s’agit d’un des effets indésirables de certains antirétroviraux (inhibiteurs de protéase et analogues nucléosidiques de la transcriptase inverse). Cela explique en grande partie pourquoi la prévalence au diabète de type 2 chez les personnes vivant avec le VIH est supérieure à celle de la population générale. Votre glycémie apparaît dans votre bilan sanguin : elle doit être comprise entre 0.7 et 1.2g/l si la prise de sang a été faite à jeun. N’hésitez pas à en parler à votre médecin, ou à nous contacter si vous avez des questions
Le diabète, une maladie qui prend à cœur
Dans un organisme, tout est relié. Le diabète est un facteur de risque important de développement d’une cardiopathie.
Une glycémie élevée à moyen et long terme rigidifie les vaisseaux sanguins,
et endommage le système cardiovasculaire en général. Prendre soin de son cœur ne se réduit donc pas uniquement à prendre soin de son cœur…
Lipodystrophie :un des effets indésirables le plus courant des traitements antirétroviraux est la lipodystrophie. Il s’agit d’un trouble de stockage des graisses dans le corps. Elle se caractérise par un amaigrissement, particulièrement au niveau des bras, des jambes et des fesses, du visage, et un stockage des graisses au niveau de l’abdomen ou du cou. Elle peut être accompagnée d’un taux élevé de cholestérol dans le sang et d’une insulino-résistance. Cela accentue le risque de développer une maladie cardio-vasculaire pour les raisons que nous avons déjà expliquées.
On ne se laisse par contre pas abattre :on peut limiter la lipodystrophie en faisant des exercices physiques et en mangeant sainement. Vous pouvez également parler d’un changement de traitement à votre médecin, qui serait moins agressif avec votre corps.
L’effet des antirétroviraux
Les inhibiteurs nucléosidiques de la Transcriptase Inverse (INTI) :
les scientifiques ne sont pas tous d’accord. Beaucoup d’analyses de données ont été publiées sur l’abacavir et son association à un risque accru d’infarctus du myocarde, mais les conclusions divergent. Une méta-analyse publiée en mars 2013 dans Plos One revient sur ces études :
six études concluent une corrélation entre la prise d’abacavir et une augmentation du risque d’infarctus du myocarde (IM). Elles notent un risque accru et appellent à la vigilance.
au contraire, trois méta-analyses n’ont pas trouvé de corrélation entre la prise d’abacavir et le risque d’IM. Cependant, les auteurs mettent en garde : il apparaît que ces trois méta-analyses se basent sur des données prises durant des essais de courte durée, dont le but était d’évaluer l’efficacité d’une molécule. Les personnes ne sont ainsi suivies que durant 1,62 an en moyenne. Cela remet en perspective ces résultats.
Comme il n’y a pas de consensus à ce jour, le principe de vigilance et de précaution s’impose. Le risque de développer une cardiopathie doit être évalué par le médecin, et le traitement adapté, en accord avec son interlocuteur.
Les inhibiteurs de protéase : pas de débat sur ce point, il a été montré de façon robuste que d’une part, la prise d’inhibiteurs de protéase (en tant que classe de molécules) était corrélée à un risque accru d’IM. Cet effet ne peut apparemment pas s’expliquer uniquement par les effets cumulés déjà connus de cette classe de molécules (dyslipidémie, insulino-résistance). De plus, non seulement la prise induit un risque plus élevé, mais ce risque s’accumule pour chaque année de prise.
Distinguons donc le risque de base qui dépend de votre mode de vie, de vos antécédents familiaux, et de votre traitement ; du risque cumulé, qui est le risque qui s’ajoute pour chaque année supplémentaire de prise d’une molécule ou d’une classe de molécules.
Une étude française évaluait cette augmentation du risque de 1,15 par année sous IP.
Par exemple, dans la cohorte FHDH ANRS CO4, le risque de base d’un patient était évalué à 1,24 pour 1000 patientEs/années. Cela signifie 1.2 événement d’infarctus du myocarde pour 100 patientEs sous IP après 10 ans de traitement.
Cependant, avec un risque qui augmente chaque année de 1,15, on observera un infarctus du myocarde pour 29 patientEs sous IP pendant 10 ans.
Si cela paraît particulièrement inquiétant, ce qu’il en ressort est qu’il faut évaluer le risque de maladies cardio-vasculaires pour touTEs les patientEs, et adapter le traitement en fonction.
_Cet effet a particulièrement été observé pour le lopinavir, l’indinavir, ainsi que le fosamprénavir. N’hésitez pas à soulever la question avec votre médecin.
Le VIH, un virus du cœur ?
Les résultats de l’essai SMART ont montré que l’infection par le VIH, en elle-même, accentue le risque cardiovasculaire par des mécanismes encore peu connus. De ce que nous pouvons lire aujourd’hui, deux facteurs entrent en considération :
la réplication du virus : celle-ci augmente le potentiel de coagulation du sang en agissant – probablement indirectement – sur le taux de protéines qui le régulent. Cela en fait, en soi, un facteur de risque d’athérosclérose ;
l’état du système immunitaire : le rapport CD4/CD8. La cible du VIH est les lymphocytes CD4. L’infection non traitée tend à diminuer le taux de CD4 dans le sang. A contrario, les lymphocytes CD8 auront tendance à augmenter au cours de l’infection non traitée et leur taux ne diminue pas avant le stade SIDA. Ainsi le rapport CD4/CD8 est un bon indicateur de l’état des défenses immunitaires. Sur votre bilan sanguin le rapport CD4/CD8 doit être compris entre 0,8 et 2,2. Évidemment, ce n’est pas le cas pour tout le monde et ce chiffre est surtout indicatif : ne paniquez pas. Mais un rapport CD4/CD8 bas a été corrélé à une augmentation du risque d’athérosclérose.
Prendre son cœur en main :
Suis-je unE patientE à risque ?
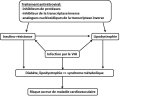
Tout d’abord, toute personne vivant avec le VIH est considérée comme à risque au moins intermédiaire. Vous pouvez être considéréEs à « haut risque » :
si vous avez déjà souffert d’une maladie cardiovasculaire ;
si vous présentez un diabète (1 ou 2) ou une atteinte rénale ;
si vous présentez un risque cardio-vasculaire à 10 ans supérieur à 20% ;
La société européenne de cardiologie calcule le risque cardiovasculaire à 10 ans en se basant sur les facteurs de risque « classiques » à savoir : âge, sexe, tabac, pression artérielle, cholestérol.
On peut y ajouter les événements cardiovasculaires de la famille directe qui indiquent un risque ajouté (si un de vos parents ou grand parents souffre d’une maladie cardiovasculaire par exemple). Il n’est pas très pertinent de s’amuser à faire le calcul soi-même étant donné que les personnes vivant avec le VIH présentent, comme nous l’avons vu, de nombreuses particularités en matière de cardiopathie. C’est pourquoi il paraît plus prudent de consulter un médecin.
Les recommandations données aux professionnelLEs de santé sont les suivantes :
Comme indiqué précédemment, vous pouvez demander un bilan lipidique complet à votre médecin afin de contrôler votre taux plasmatique de LDL.
Votre médecin doit d’abord vous faire passer un électrocardiogramme. Si tout va bien et que vous présentez deux facteurs de risque ou moins, un suivi régulier est recommandé. Cependant, si vous présentez trois facteurs de risque ou plus, ou si les résultats de l’électrocardiogramme ne sont pas normaux, une consultation cardiologique s’impose.
 Act Up-Paris
Act Up-Paris